
エビデンスってなに
どんなものなの
こんな疑問に答えます。
この記事を読むと

エビデンスは臨床判断の拠り所のこと
エビデンスに関する誤解をとく
エビデンスの分類 −経験も含まれる–
よいエビデンスの4つの特徴
ついて解説します。
エビデンスに基づく理学療法ってよく聞きますよね。臨床研究はこのエビデンスを作る作業になります。
その目的は患者さんの治療に役立つため、理学療法士の臨床判断をサポートするためです。
アメリカの理学療法士協会は2020年までに、全ての理学療法士がエビデンスを使える臨床家になる事を目指しています。学会誌Physical TherapyでもEvidence in Practiceと題して、症例の記述とエビデンスの使用のために実施された評価がトピックとしてまとめられています。
日本でもよく聞く「エビデンスに基づく理学療法」。今回は、エビデンスとは何かについてまとめてみました。
エビデンスとは科学的根拠こと
エビデンスとは科学的根拠ことを指します。つまり、理学療法士が臨床判断の理由となるもののことです。
実際の患者さんの診療では、問診や、検査、評価によって体内で起こっている事を推察していくことになります。
実際に体内で生じていることは、どんな検査であっても見ることはできません(手術で開けない限り)。レントゲンやエコーであっても、放射線の透過や超音波の反射の影を映し出しているにすぎません。
完璧な評価や検査はなく、不確実なものから1番可能性の高い仮説を立て、介入を行います。
そして、この不確実なもので患者さんを少しでもよくするためには、2つの方法があります。
- 不確実な物を積み重ねて、少しでも確実なものに近づく
シンプルに多くの情報を得る方法です。
例:可動域だけでなく、徒手で癒着部位を評価する。加えて、エコーで深度、組織、範囲を特定するなど - 不確実なものからなるべく、良い選択をして成功率を上げる
これは、より良い臨床判断をなるべく多く積み重ねることです。
例:得られた情報を先行報告とを照合し、患者さんの希望に合わせて検討し、治療を選択する。
臨床業務においては100%絶対の正解はありません。
これを求めると、いつまでも答えが出せず、臨床判断ができません。その間にどんどん患者さんも変化していってしましますよね。
適切な治療を選択はするには、論理的に目の前の患者さんと先行報告を比較して、臨床判断を下し、治療が成功する確率を可能な限り高めることが大切になります。
エビデンスに関する誤解
日本で2000年に創刊された「EBMジャーナル」(中山書店)の最初の特集は「EBMへの誤解をとく」でした。創刊から20年経ちましたが、まだ誤解をしている理学療法士もいると思います。
経験は役にたたないのか?
これはとてもよく聞きます。そんなことありません、役に立ちます。
「ある事象同士の関連に関する経験的な観測も根拠となりうる」
と述べられているように、一人一人の患者さんの診療を行うにあたって、現時点で最良のエビデンスを使いこなすためには、それぞれの理学療法士の経験が必要となります。
ガイドラインをこなすだけなのか?
診療ガイドラインは「一般的な」診療指針であり、当てはまるのは60〜95%ぐらいだと言われています。つまり、残りの5〜40%は部分的にガイドラインから逸脱するということです。
実際に診療ガイドラインの検索サイトであるMindsには、
診療ガイドラインは医療者の経験を否定するものではありません。また、ガイドラインに示されるのは一般的な診療方法であるため、必ずしも個々の患者の状況には当てはまりません
と明記されています。
こういうことを言うと、「ほら、適応しない人がいるならガイドラインなんて意味ないじゃなかい」と言う人もいます。
ガイドラインは診療の最低ラインを確保するためのツールとも言えます。全国どこでも少なくともこのレベルの治療が提供されるべきだという社会インフラとしての医療を担保するものになります。
エビデンスの分類 −経験も含まれる–
エビデンスはその種類によって階層化されています。その目的は、診療業務で忙しい臨床家が効率よく質の高いエビデンスに触れるためです。
質の高いとは、なるべく多くの人に適応でき、間違いがない(少ない)であろう、ということです。
そのため、バイアスを取り除けるランダム化比較試験(RCT)や複数のRCTの組み合わせであるシステマティックレビューの信頼性は高くなり、理学療法士の臨床判断に大きな影響を与えます。
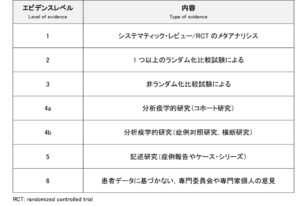
しかし、RCTだけが至高であって、症例報告などには意味がない訳ではありません。
症例報告は医学論文の原点であり、題材は症例さんとその経過だけですが、症例報告の強みや意義があります。
疾患などにおいては、介入試験や追跡調査が行えるほど発症率の高くないものもあります。そんな時は症例報告にまとめます。症例報告の積み重ねが、よりエビデンスレベルの高い研究につながります。
よいエビデンスの4つの特徴
エビデンス検索時に選択する際にあると望ましいの4つの特徴を示します。
その研究に対象は、あなたの担当症例に類似しているか?
その研究は査読を受けて公表されているか?
その研究と技術は、あなたの所属施設で実現可能か?
これは、臨床疑問を解決したい理学療法士にとってよいエビデンスの特徴です。一方で臨床研究をする側は、これらの特徴を持ったエビデンスを作る必要があります。
研究結果は一般化して多くの患者さんに適応できるものか
査読を通過できる研究の質を担保できるか
多くの理学療法士が実践可能な方法であるか
こういった特徴を持ったエビデンスを作ると、悩む理学療法士の臨床判断をサポートすることができます。
Conclusion
今回はエビデンスについてまとめました。
「EBM is not cooking-book 」根拠に基づく医療とは、レシピ通りに料理を作るのとは違う。EBMの概念を提唱したDr. GuyattのメンターであるDr. Sackettの言葉だそうです。まさにその通り。
全員に画一的な理学療法を提供するのではなく、個々の患者さんの特性や考え方に応じて最良を提案できるのが優れた理学療法士かもしれません。この記事があなたの研究や臨床に役立てば嬉しく思います。



コメント